肝機能異常を指摘された方へ
 健康診断や人間ドックで肝機能の異常が見つかった場合は、特に目立った自覚症状がなくても注意する必要があります。肝臓の数値が上がる原因としては、感染症、飲酒、薬物などによる一時的な上昇や、気付かないうちに少しずつ進行している慢性的な肝疾患などがあります。原因は様々ですが、症状が現れてからでは手遅れになることもあります。
健康診断や人間ドックで肝機能の異常が見つかった場合は、特に目立った自覚症状がなくても注意する必要があります。肝臓の数値が上がる原因としては、感染症、飲酒、薬物などによる一時的な上昇や、気付かないうちに少しずつ進行している慢性的な肝疾患などがあります。原因は様々ですが、症状が現れてからでは手遅れになることもあります。
自分の体に異変を感じないからと自己判断で放置せず、ご相談いただくことをお勧めします。
ASTとALT
AST(アスパラギン酸アミノトランスフェラーゼ)とALT(アラニンアミノトランスフェラーゼ)は、いずれもアミノ酸生成のための酵素であるトランスアミナーゼです。
AST(別名GOT)は、肝臓以外にも筋肉や赤血球に存在しますが、ALT(別名GPT)はほぼ肝臓にのみ存在します。
これらの酵素は、肝臓や筋肉に損傷が生じると血中に放出され、血液検査の数値が上昇します。この上昇は、損傷の場所を特定する上で重要な手掛かりとなります。
例えば、ALTのみ(または両方)が上昇すると、肝臓の損傷が疑われますが、ASTのみの上昇は心筋梗塞や筋肉の異常、溶血性貧血などの疑いを示します。
さらに、ALTはASTよりも3〜4倍長く血中に留まるため、急性肝炎ではASTが増加し、慢性肝炎や肝硬変、肝がんなどでは逆にALTが増加します。
ガンマ-GTP (γ-GTP)
ガンマ-GTP(γ-GTP)は、ガンマグルタミルトランスペプチダーゼとして知られ、タンパク質を分解する際に使用されるアミノ酸の一種です。主にアルコールなどの毒素の分解に必要な養分です。
通常、胆嚢で生成され、肝臓で機能し、役目を終えた後には十二指腸から排出されます。しかし、どこかで異常があると、排出がうまく行われずに十二指腸から逆流し、血液中に放出される場合があります。
この数値が高い場合、アルコール性肝障害や胆嚢異常、胆管結石など、胆嚢周辺の問題が疑われます。また、肥満が原因と考えられる非アルコール性脂肪性肝疾患(NAFLD)や非アルコール性脂肪肝炎(NASH)など、近年注目されているメタボリックシンドローム関連の病気を発見するための手掛かりにもなります。
ALP
ALPは主にリン酸化合物の分解を行っています。
肝臓だけでなく、腎臓、腸壁、骨にも存在する酵素の一種です。
体内の様々な場所で作られたALPは、肝臓での役目を終えた後、最終的に胆汁と混ざって体外に排出されます。
がんや胆管結石による胆汁の停滞など、胆汁の流れに異常があると、ALPが逆流し、血中濃度が上昇することがあります。そのため、ALP値は肝機能障害、胆嚢周囲の異常、骨の異常などを知らせる重要な手掛かりとなります。ALPは体内で広く作られている酵素であるため、この値に異常がある場合は、どの部位の異常なのかを詳しく調べる必要があります。
総ビリルビン
ビリルビンとは赤血球が役目を終えて分解される際に作られる、黄色の色素です。
肝臓に送られた後、胆汁として体外に排出されます。肝臓に到達する前と後のビリルビンを総合して、総ビリルビンと呼びます。
その仕組みとしては、まず、肝機能の低下により、胆汁中に排泄されずに血液中に放出され、血中濃度が上昇すると考えられています。 また、胆管に異常があると逆流が起こり、血中濃度が上昇することもあります。
そのため、総ビリルビン値が高いと、肝炎や肝硬変、肝がんといった肝機能障害、あるいは胆嚢や胆管など、胆汁経路の異常の可能性を示します。以上のように、血液中には臓器の異常を示す物質が複雑に絡み合っているため、症状がなくても必ず医師に相談してください。
肝機能異常を指摘される病気
- ウイルス性肝炎
- 非アルコール性肝障害
- 脂肪肝
- アルコール性肝障害
- 自己免疫性肝疾患(AIH、PBC、PSC)
- 薬剤性肝障害(処方中の薬剤やサプリなど)
- 体質性黄疸(Gilbert症候群など)
- 原発性胆汁性胆管炎
- 肝硬変
- 肝腫瘍
- 胆石症
- 感染症
- 甲状腺機能異常
- 心不全
- ショック、循環不全
- 低栄養
ウイルス性肝炎
ウイルス感染によって引き起こされる肝臓の炎症により、肝機能が異常となる病気です。
急性感染では発熱、黄疸、全身倦怠感などの症状が現れますが、慢性感染(持続感染)ではしばしば無症状であり、検診などで偶然に見つかることもあります。場合によっては、肝硬変に進行した時に初めて発見されることもあります。
この種の感染の原因としては、A型やE型肝炎ウイルス、EBウイルス、サイトメガロウイルスなどがあり、ウイルスの種類によって感染経路は異なります。日本では、C型やB型肝炎ウイルスによる慢性肝炎が一般的であり、進行すると肝硬変や肝がんなどの重篤な状態に至る可能性があります。しかし、近年ではC型・B型肝炎ウイルスに対する有効な治療薬が開発され、早期の検査と適切な治療によって改善が期待できます。
非アルコール性脂肪性肝疾患
肝機能は主に肝細胞によって調節され、肝臓の80%以上を肝細胞が占めています。偏った栄養状態や過度の飲酒などが原因で、肝細胞内で栄養の代謝がうまく行かず、余分な脂肪が蓄積された状態になります。これが脂肪肝です。
近年、生活習慣などによって引き起こされる脂肪肝の増加が問題となっています。飲酒しない人でも発症することがあり、その場合は非アルコール性脂肪肝(NAFLD)と呼ばれます。NAFLDのほとんどの症例は肥満、糖尿病、脂質異常症、高血圧と関連しています。
治療せずに放置した場合、NAFLDは10年以内に肝硬変に進行し、さらには肝臓がんに進展する可能性があります。日本人を含むアジア人は欧米人に比べて肥満に対する耐性が低く、体重や内臓脂肪が増加すると糖尿病などの生活習慣病に罹患しやすくなります。
NAFLDはほとんど症状が現れませんが、肝硬変まで進行してしまうと、肝臓を元の状態に戻すことはできません。進行を防ぐためには、適切な治療を続けることが大切です。
アルコール性肝障害
長期にわたる過度な飲酒は、アルコール性肝障害を引き起こします。その結果、様々な病態が同時に進行し、重篤化します。特に重症のアルコール性肝炎は致死率が高く、飲酒を中止しても手遅れになることがあります。
肝臓の代謝機能には個人差があり、女性やALDH2活性欠損者(飲酒で顔が赤くなる)の方、肥満の方などは、一般的な飲酒量の目安を超えなくてもアルコール性肝障害を発症する可能性があるため、注意が必要です。
治療方法は禁酒と食事療法が基本となります。アルコールが体内で代謝されるのに約24時間かかると言われているため、肝臓を休ませるためには週に数日は飲酒を控え、1日の適切な飲酒量を守り、バランスの良い食事を摂取することが重要です。
また、生活習慣を規則正しく保ち、飲酒以外のストレス解消法を持つことも効果的です。飲酒欲求を抑制する薬物療法も、心理的な問題などで断酒が困難な場合には有効な選択肢となります。
自己免疫性肝炎
自己免疫性肝炎は、免疫系の異常によって生じる肝疾患です。その詳しい原因はまだ未解明ですが、一般的には慢性肝細胞の障害であることが多いとされています。
慢性肝炎の病態として、ASTやALTの高値が持続し、放置すると急速に進行して肝硬変や肝不全に繋がることが挙げられます。
主に50〜60歳代の女性に多い病気ですが、近年では若い女性やお子様、そして男性やご高齢の患者様も増加しています。
肝炎ウイルスやアルコール、薬物、他の自己免疫疾患による肝障害が原因として除外され、血液検査で自己抗体(抗核抗体、抗平滑筋抗体)が陽性であることや、免疫グロブリン(IgG)値が上昇していることなどから、この病気の疑いが強まります。
自己免疫性肝炎では、患者の状態や体質に応じた個別の治療が必要です。そのため、熟練した肝臓専門医による定期的なフォローアップが治療の効果と安全性を高めます。
原発性胆汁性胆管炎
原発性胆管炎は、肝臓の小胆管が障害され、胆汁の排出が妨げられて肝臓内に胆汁が滞留する病気です。主に中高年の女性に多い病気であり、初期段階では無症状または痒みなどの軽い症状のみが現れることが一般的です。免疫異常が関与しており、慢性甲状腺炎、シェーグレン症候群、関節リウマチなどの他の自己免疫疾患や膠原病とも関連があることが知られています。また、抗ミトコンドリア抗体(AMA)が特異的に高いことから、肝臓以外の病気の評価も重要とされます。
治療の第一選択薬はウルソデオキシコール酸です。ステロイドと異なり、ウルソデオキシコール酸は副作用がほとんどなく、約90%の症例に効果があります。そのため、この薬は初期の段階でよく投与されますが、進行してしまうとこの薬は効かなくなります。適切な治療を早期に行うためには、肝生検を含めた肝臓専門医による診断と管理が重要になります。
肝硬変
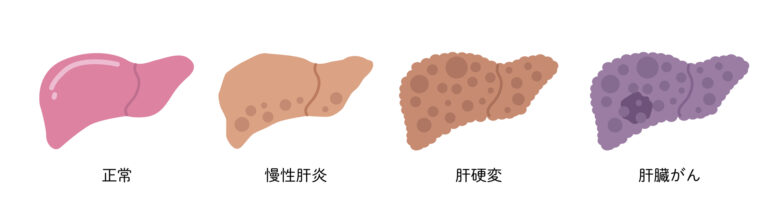 肝硬変は、肝細胞が炎症によって線維と呼ばれる組織に置き換わり、長期にわたって肝臓が硬く弱くなる慢性的な肝障害です。ウイルス性肝炎、アルコール性肝炎、自己免疫性肝疾患、非アルコール性脂肪性肝炎など、あらゆる原因で発症し、放置すると肝硬変に至ることがあります。
肝硬変は、肝細胞が炎症によって線維と呼ばれる組織に置き換わり、長期にわたって肝臓が硬く弱くなる慢性的な肝障害です。ウイルス性肝炎、アルコール性肝炎、自己免疫性肝疾患、非アルコール性脂肪性肝炎など、あらゆる原因で発症し、放置すると肝硬変に至ることがあります。
初期症状としては食欲不振や倦怠感などがあり、重症化すると黄疸、腹水、吐血、意識障害などが起こります。診断は血液検査に加え、腹部CT検査や、超音波検査などの画像検査で行うことができます。肝硬変が発症すると、内科的治療では正常な肝臓を取り戻すことはできません。そのため根治的治療としては肝移植が唯一の方法となります。肝移植は侵襲が大きく、年齢制限やドナー(肝臓提供者)の確保といった様々な壁もあるため、できるだけ早期に治療し、肝硬変にならない様に病気の進行を抑える必要があります。
肝臓の腫瘍(肝細胞がん)
 肝臓がんには、肝臓内で発生する原発性肝がんと、他の臓器から肝臓へ転移した転移性肝がんの2種類があります。日本人にとっては、肝細胞がんが5番目に多く、その90%が原発性肝がんに分類されます。肝臓の良性腫瘍と肝細胞がんを鑑別するのは困難であり、超音波検査、CT検査、MRI検査などが慎重に行われる必要があります。
肝臓がんには、肝臓内で発生する原発性肝がんと、他の臓器から肝臓へ転移した転移性肝がんの2種類があります。日本人にとっては、肝細胞がんが5番目に多く、その90%が原発性肝がんに分類されます。肝臓の良性腫瘍と肝細胞がんを鑑別するのは困難であり、超音波検査、CT検査、MRI検査などが慎重に行われる必要があります。
ウイルス性肝炎、例えばB型肝炎やC型肝炎などは肝細胞がんになりやすいため、無症状でも定期的な検査が必要です。また、糖尿病や肥満に伴うアルコール性肝疾患や非アルコール性脂肪肝炎から起こる肝細胞がんも増加しています。











